Prof. Alessandro Olivi, Ordinario di Neurochirurgia all’Università Cattolica campus di Roma e direttore dell’UOC di Neurochirurgia della Fondazione Policlinico Universitario Agostino Gemelli IRCCS: “La recente introduzione degli stimolatori direzionali ha consentito di ottenere un trattamento ancora più mirato, riducendo gli effetti indesiderati della stimolazione e aumentandone l’efficacia”

Roma, 31 luglio 2020 – Al morbo di Parkinson, una malattia antica della quale si conoscono i meccanismi ma non le cause e per la quale non c’è ancora una cura, né un modo per prevenirla, quest’anno è stata dedicata la Giornata mondiale del cervello, che si celebra tradizionalmente nel mese di luglio.
Le terapie farmacologiche disponibili per la cura del Parkinson si limitano a contrastare i sintomi della malattia, senza purtroppo rallentarne il decorso. Ai farmaci si sono affiancate di recente alcune tecniche chirurgiche che permettono di erogare stimoli elettrici in particolari aree del cervello, che bloccano i sintomi della malattia.
È la cosiddetta Deep Brain Stimulation (DBS), approvata per il trattamento del tremore da Parkinson e per il Parkinson in fase avanzata, all’inizio di questo secolo. La speranza è adesso di riuscire a rallentare la progressione della malattia attraverso la DBS. E sarebbe la prima volta nella storia del Parkinson.
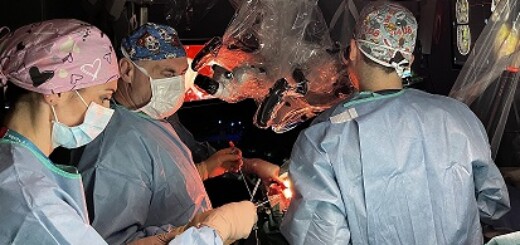
“La chirurgia DBS – spiega il prof. Alessandro Olivi, Ordinario di Neurochirurgia all’Università Cattolica campus di Roma e direttore dell’UOC di Neurochirurgia della Fondazione Policlinico Universitario Agostino Gemelli IRCCS – consiste nell’impianto di due elettrodi ultrasottili (neurostimolatori) nella parte profonda del cervello, dove si trovano i nuclei della base, strutture anatomiche di pochi millimetri, cruciali per il controllo dei movimenti. Il neurochirurgo pratica due forellini nella calotta cranica, attraverso i quali inserisce gli elettrodi, secondo un percorso studiato in precedenza ‘a tavolino’; la traiettoria dell’elettrodo viene guidata da un sistema di ‘neuronavigazione’, che si avvale di immagini TAC intraoperatorie e consente di arrivare con precisione al bersaglio, senza lesionare altre strutture del cervello”.

Una volta posizionati gli elettrodi, questi si collegano a un generatore di impulsi, simile alla ‘pila’ di un pacemaker, che si posiziona in una tasca sottocutanea ricavata subito sotto la clavicola. Il neurologo provvede quindi a ‘tarare’ la stimolazione elettrica, fino a bloccare i messaggi ‘sbagliati’ del cervello che causano i disturbi del movimento (tremori anche importanti, bradicinesia, rigidità) tipici del Parkinson.
Dopo l’impianto, i pazienti vengono assistiti in un percorso di recupero motorio e sottoposti a monitoraggio ambulatoriale. I neurochirurghi lavorano a stretto contatto con l’Unità di Neurologia del Policlinico Universitario A. Gemelli IRCCS (team dei Disturbi del Movimento) che comprende tra l’altro psicologi e fisioterapisti.
Quali pazienti con Parkinson sono candidabili alla DBS
La DBS è per ora riservata a chi non risponde più alla terapia o quando l’intensità degli effetti collaterali dei farmaci raggiunge livelli invalidanti.
“La selezione dei pazienti da avviare a DBS – spiega la neurologa Carla Piano, specializzata nelle terapie avanzate di secondo livello per i disturbi del movimento, presso la UOC di Neurologia della Fondazione Policlinico universitario Agostino Gemelli IRCCS, docente in Neurologia alla Facoltà di Medicina e chirurgia dell’Università Cattolica, campus di Roma – si basa su criteri clinici relativi all’epoca d’esordio, alla durata di malattia, alla risposta alla terapia dopaminergica (questo è il parametro principale che permette di stabilire l’efficacia del trattamento chirurgico) e ai sintomi del paziente, non controllati dalla terapia farmacologica. I risultati della DBS sono molto importanti: i sintomi motori (rigidità, tremore, disturbi del cammino, acinesia) migliorano in modo notevole, fino al 60%; inoltre, riuscendo a ridurre la terapia farmacologica del 20-50%, migliorano anche le complicanze dovute alla terapia dopaminergica di lunga durata (movimenti involontari, fluttuazioni della sintomatologia motoria durante la giornata)”.
La DBS è una terapia stabile, una stimolazione elettrica continua che copre i sintomi nelle 24 ore e che rappresenta la base, sulla quale inserire la terapia farmacologica convenzionale.
Il Parkinson purtroppo colpisce anche i giovani. “Questa malattia – spiega la dottoressa Piano -viene diagnosticata in fase sempre più precoce, anche intorno ai 30-40 anni; ciò significa che anche le fasi delle complicanze si sono spostate come tempistica in età più precoce. Ci sono pazienti con grandi disabilità motorie che, quando sono lontano dai farmaci, nelle fasi cosiddette di ‘off’, fanno fatica persino ad alzarsi dalla sedia da soli e devono essere aiutati anche per mangiare. Ma le persone che escono dall’intervento di DBS e dalle prime settimane dedicate alla regolazione dello stimolatore possono tornare a essere autonome. Ricordo in particolare un ragazzo operato qui al Gemelli che, alla dimissione dall’ospedale, dopo l’intervento, è tornato a casa con la metropolitana. Grazie all’intervento ha potuto riprendere a lavorare, a prendere il figlio a scuola. Quello di DBS è un intervento insomma che restituisce un’autonomia di vita che poche altre terapie consentono, sia nel Parkinson che in altri campi della neurologia”.
La Neurochirurgia del Gemelli è al momento l’unico centro nel Lazio a effettuare interventi per il trattamento avanzato dei disturbi del movimento, del dolore cronico e dell’epilessia. Un team multidisciplinare del Gemelli (che comprende neurochirurghi, neurologi, neuropsicologi, fisiatri, fisioterapisti) effettua impianti di DBS con le nuove tecnologie dal 2012 (nel 2017 è stata acquistata la TAC intra-operatoria) selezionando con grande accuratezza i pazienti candidabili a questo trattamento (si stima che possano essere fino al 15-20% di tutti i pazienti con Parkinson).
“La Neurochirurgia Funzionale – afferma il prof. Olivi – sta investendo in innovazione tecnologica. La recente introduzione degli stimolatori direzionali ha consentito di ottenere un trattamento ancora più mirato, riducendo gli effetti indesiderati della stimolazione e aumentandone l’efficacia. Importanti novità anche nel campo dei generatori; gli ultimi arrivati hanno una durata maggiore (fino a 25 anni) poiché sono ‘ricaricabili’ dall’esterno in modalità wireless, attraverso una sorta di collare che viene fatto indossare al paziente”.
Il Parkinson tra risvolti sociali e costi sanitari
Il Parkinson è una malattia invalidante con un enorme impatto sociale e umano. Sono almeno 350 mila gli italiani che ci convivono (6,3 milioni i pazienti nel mondo, 1,2 milioni in Europa) e, sebbene nell’immaginario collettivo il Parkinson sia una malattia degli anziani (il 70% dei casi viene diagnosticato sopra i 65 anni), nel 15% dei casi la diagnosi riguarda persone con meno di 50 anni.
Ai costi diretti per l’assistenza, si aggiungono quelli relativi alla perdita di produttività annua media che per i pazienti si aggirano sui 10.230 euro; le ore dedicate dal caregiver alla cura del malato sono quantificabili in media in 22 a settimana.
Ad oggi non esiste una cura per il Parkinson; la malattia viene gestita con una serie di farmaci (L-dopa, inibitori delle COMT, inibitori delle MAO-B, amantadina, agonisti dopaminergici, apomorfina sottocute o endovena e la duodopa, un gel infusionale di levodopa) che agiscono sui sintomi (fenomeni on/off, discinesie, distonia) della malattia, con una risposta variabile.
Considerata la grande efficacia, peraltro in aree nelle quali la terapia farmacologica è inefficace, l’impianto di neurostimolatori è stato incluso nei LEA. Manca purtroppo ancora un’adeguata remunerazione, attraverso DRG dedicati o percorsi appositamente codificati e questo rischia di limitarne l’offerta ai pazienti.
“Al momento, almeno per quanto riguarda la nostra realtà – spiega il prof. Olivi – la perdita per ogni impianto è di 3.601 euro. E la situazione è ancora peggiore per le sostituzioni, rimborsate 2.326 euro, a fronte di costi medi lordi per procedura di 9.449 euro (in questo caso la perdita netta di 7.542 euro). Si tratta di un problema da affrontare al più presto, visto che la domanda per questi interventi è in crescita. Prevediamo di trattare ogni anno almeno 70 pazienti afferenti dalle Regioni del Centro-Sud; il 30% di questi interventi riguarderebbe delle sostituzioni. Ma questo ci porterebbe a una perdita complessiva di 334.000 euro l’anno. Ci auguriamo che questa situazione venga sanata al più presto”.

 Salva come PDF
Salva come PDF